A dor no pescozo é un sinal de alerta. Quizais isto sexa só un esforzo excesivo e só debería sentarse e relaxarse. Pero, e se a dor está asociada á osteocondrose da columna cervical? É importante considerar con atención os síntomas e o tratamento, porque as complicacións poden afectar ao órgano máis importante: o cerebro.
Que é a osteocondrose cervical
A osteocondrose da columna cervical é unha enfermidade dexenerativa do sistema osteocondral do corpo. Leva á destrución dos discos intervertebrais cervicais, a proliferación de tecido óseo das vértebras, a formación de crecementos nas súas superficies.
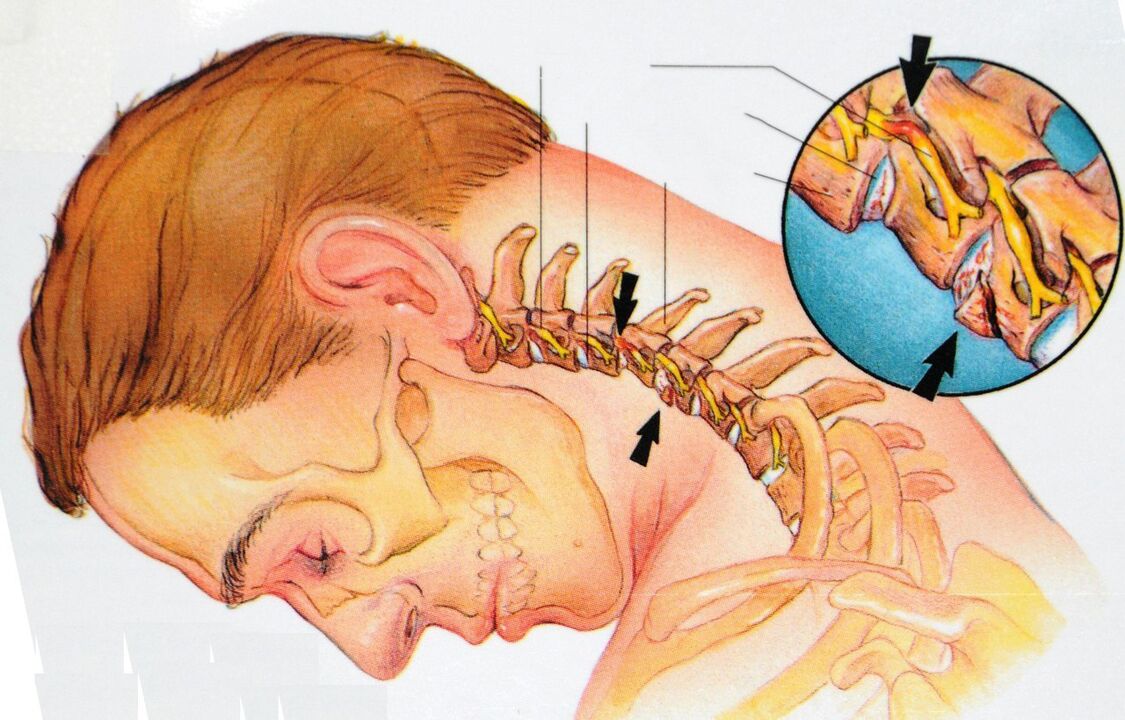
A columna cervical está formada por sete vértebras, a primeira delas articúlase co cranio. A unidade anatómica e funcional da columna vertebral é o segmento de movemento da columna vertebral. Este é o complexo articular, debido ao cal se move a columna vertebral. O complexo consta de dúas vértebras, un disco intervertebral, superficies articulares das vértebras (facetas), nervios, ligamentos e músculos.
A osteocondrose comeza con danos no disco intervertebral e afecta a todos os tecidos circundantes. Co paso do tempo, o proceso leva a unha violación da biomecánica da columna vertebral no seu conxunto. Co desenvolvemento da osteocondrose, poden formarse discos intervertebrais herniados, a compresión das raíces nerviosas e dos vasos sanguíneos.
Os procesos patolóxicos do disco intervertebral pasan por catro etapas: desnutrición, debilitamento dos ligamentos, dano no disco e compresión dos nervios.
Etapa 1. . . As condicións de nutrición e metabolismo do disco intervertebral son violadas. Debido á natureza da súa estrutura, os discos só se alimentan mentres se conduce. Se non está alí, comezan os cambios dexenerativos no tecido: o disco está morrendo de fame e deshidratado. A perda de auga leva ao feito de que o disco intervertebral non pode desempeñar a función de absorción de choques. A carga no anel fibroso aumenta, aparecen fisuras e roturas nel. Neste punto, poden aparecer dores leves.
Etapa 2. . . Na segunda etapa, hai un debilitamento do aparello ligamentoso do segmento de movemento da columna vertebral. A conexión faise patoloxicamente móbil. O proceso patolóxico no disco agrávase, comeza a herniación (prolapso): a fuga do núcleo pulposo a través das fendas do anel fibroso. As dores fanse periódicas.
Etapa 3. . . Ademais, o disco intervertebral está permanentemente danado. O núcleo pulposo do disco esténdese máis alá do anel fibroso. A hernia resultante pode beliscar as raíces nerviosas. Desenvólvese o proceso inflamatorio. Isto maniféstase por unha exacerbación da dor, a chamada síndrome radicular.
Etapa 4. . . Na cuarta etapa, a lesión afecta aos tecidos próximos. É posible a compresión da arteria radicular, o que leva a un subministro insuficiente de sangue á medula espiñal. Como resultado, unha parte da columna pode estar completamente inmobilizada.
Primeiros signos e principais síntomas
Ao comezo do desenvolvemento da osteocondrose da columna cervical, aparecen molestias, restrición de movemento e dor na zona do pescozo. A miúdo isto pasa por alto.
Co paso do tempo, a dor intensifícase, faise dor, ardor, dores de cabeza, pescozo, omóplatos, ombreiros - quizais este sexa o desenvolvemento da síndrome da arteria vertebral. A arteria está pellizcada ou espasmódica, o fluxo sanguíneo está prexudicado.
Nas etapas 1-2 da osteocondrose cervical, adoitan producirse problemas oftálmicos asociados ao vasospasmo. Escurecemento nos ollos, parpadeo, aparición de "moscas", manchas de cores diante dos ollos, todo isto son síntomas de osteocondrose.
Os síntomas máis comúns da osteocondrose cervical:
- Dores de cabeza, mareos, náuseas e tose.
- Discapacidade auditiva, dor no oído, cara.
- Trastornos do movemento nos brazos e nas pernas. A sensibilidade do coiro cabeludo pode desaparecer.
- Dor no brazo. Se a raíz nerviosa está pellizcada, entón toda a área á que envía impulsos pode ferir ou "caer".
Ademais dos síntomas anteriores, hai tres síndromes de dor principais que acompañan á osteocondrose da columna cervical. A síndrome é un complexo de síntomas. A determinación da síndrome da dor principal é importante, xa que todo o réxime de tratamento baséase precisamente na eliminación da dor. E é imposible eliminalo sen coñecer a súa orixe.
Síndrome miofascial- dor nos músculos esqueléticos e fasquía adxacente. O trastorno está asociado a unha sobrecarga, na que hai espasmo, hipertonicidade, ganglios dolorosos no interior do músculo (puntos gatillo).
Síndrome radicular- dor causada pola compresión prolongada das raíces dos nervios espiñais. O proceso de herniación con osteocondrose da columna vertebral leva a pellizcar as fibras nerviosas e a unha reacción inflamatoria posterior. A dor esténdese ao longo do curso do nervio.
Síndrome de facetas- dor nas articulacións vertebrais. As vértebras do segundo cervical teñen procesos articulares, que están conectados entre si por articulacións faceta (faceta). Coa osteocondrose, os discos intervertebrais destrúense, a súa altura diminúe e isto leva ao feito de que as cápsulas articulares das articulacións das facetas están en constante tensión. Provoca dor. Ademais, a dor aumenta ao final do día, especialmente con posturas forzadas prolongadas.
Causas de osteocondrose na columna cervical
Unha das principais causas da osteocondrose é a incapacidade evolutiva da columna vertebral ante unha elevada carga vertical. Os antepasados dos humanos camiñaban sobre catro patas, como outros mamíferos. Non sufriron osteocondrose, xa que na posición horizontal do corpo, a presión intradiscal é dúas veces menor que na posición vertical. Segundo os estándares da evolución, a transición á postura vertical produciuse non hai moito tempo e a columna vertebral simplemente non tivo tempo de adaptarse á alta carga vertical. Así, xunto coa postura vertical, unha persoa adquiriu enfermidades do sistema músculo-esquelético.
A estrutura do pescozo humano faino aínda máis vulnerable. A rexión cervical dunha persoa consta de sete pequenas vértebras móbiles, que se articulan entre si como unha pirámide infantil. A esta estrutura dificilmente se lle pode chamar estable fóra do estado de descanso. Ademais, o marco muscular nesta zona é débil e as cargas poden ser elevadas; todo isto fai que o pescozo sexa vulnerable. Calquera lesión está chea de consecuencias. Aínda que a lesión estivese noutra parte da columna vertebral, a redistribución da carga pode ser a causa da osteocondrose.
O envellecemento é outro factor. A formación do esqueleto e o tecido da cartilaxe complétase aos 21 anos, e despois comeza o irreversible proceso de envellecemento (dexeneración). A nutrición do tecido cartilaxinoso lévase a cabo só por difusión e, se o disco intervertebral non recibe suficientes nutrientes, comeza a colapsar gradualmente.
Ademais, o desenvolvemento da osteocondrose cervical é facilitado por:
- Enfermidades autoinmunes. Participan as propias células do corpo no proceso patolóxico de destrución do tecido da cartilaxe.
- Infeccións, desequilibrio hormonal, desaceleración do metabolismo: todos estes trastornos circulatorios tamén poden servir como factores para o desenvolvemento da osteocondrose.
- Un estilo de vida sedentario, condicións de traballo nas que a maior parte do tempo unha persoa pasa nunha posición estática forzada.
- As cargas pesadas que poden provocar lesións poden provocar o esmagamento.
- Defectos de natureza xenética asociados á debilidade do sistema músculo-esquelético e á inferioridade do tecido da cartilaxe.
A canle vertebral na columna cervical é moi estreita, polo tanto, hai cargas elevadas, calquera violación ou lesión pode levar á compresión da medula espiñal. E isto é moi perigoso.
Ademais, nesta zona pasan un gran número de terminacións nerviosas e vasos sanguíneos. Se o sangue deixa de fluír ao cerebro na cantidade correcta, pode producirse un derrame cerebral.
Diagnóstico
Durante o diagnóstico inicial de osteocondrose cervical, o médico recolle a historia do paciente. Descobre que e como doe, con que intensidade, durante o esforzo ou en repouso, a que hora do día doe máis, se houbo lesións na columna cervical.
Durante o exame do pescozo, o médico sente as vértebras e músculos cervicais, os ganglios linfáticos; avalía o rango de movemento, exclúe ou confirma a síndrome radicular.
Despois diso, para excluír enfermidades autoinmunes, prescríbense diagnósticos de laboratorio: hemograma completo, VSH, factor reumatoide, antíxeno HLA B27.
O papel principal no diagnóstico está asignado á radiografía, a tomografía computarizada e a resonancia magnética.
Radiografíaaxuda a avaliar o estado das estruturas óseas, os tecidos brandos e a cartilaxe non se amosan nas imaxes. Para visualizar estas estruturas inxéctase un axente de contraste: anxiografía, discografía, mielografía.
Tomografía computarizada (TC). . . Este método tamén utiliza o principio da radiografía, pero coa axuda do procesamento por computador, é posible obter unha serie de imaxes de seccións lonxitudinais e transversais, sobre as que se pode ver óso e tecido cartilaxinoso.
Imaxe por resonancia magnética (RM). . . É o "patrón ouro" no diagnóstico de patoloxías, incluíndo cartilaxe e tecidos brandos. A resonancia magnética dá unha idea non só da estrutura dos órganos e tecidos, senón tamén do seu funcionamento. No caso da osteocondrose, a hernia espinal é unha complicación frecuente. A resonancia magnética permítelle diagnosticar o proceso de herniación nas fases iniciais.
Tratamento
O tratamento da osteocondrose da columna cervical redúcese a métodos conservadores. En primeiro lugar, alivíase a síndrome da dor e despois prescríbense varios procedementos. Pero nos casos máis extremos, cando a dor non desaparece durante máis de tres meses e as drogas non axudan, a única saída é a cirurxía.
Métodos de tratamento non cirúrxico
A osteocondrose afecta ao sistema cartilaxinoso óso desde hai máis dun ano, polo que o tratamento levará tempo. Hai que ter paciencia. Tarefas do tratamento conservador:
- Elimina a dor.
- Aliviar a inflamación.
- Restaurar as funcións das raíces espiñais.
- Fortalece o corsé muscular e os ligamentos.
O tratamento conservador inclúe terapia farmacolóxica e fisioterapia. As drogas axudan a aliviar a dor durante unha exacerbación e a fisioterapia, para iniciar os procesos de autocuración do corpo.
Durante a dor forte con síndrome radicular, lévase a cabo o chamado "bloqueo": a droga inxéctase moi preto da raíz inflamada do nervio espinal.
O tratamento de fisioterapia baséase en factores físicos naturais e recreados artificialmente: frío, calor, corrente eléctrica, radiación magnética, láser e outros. Para recrealos úsanse dispositivos especiais, dispositivos, técnicas manuais.
Terapia con láser- activación biolóxica dos procesos de rexeneración do disco intervertebral. O corpo comeza a repararse.
Terapia plasmática (terapia PRP)- inxeccións de plasma illadas do sangue do paciente. O plasma é rico en plaquetas, factores de crecemento e hormonas. Despois das inxeccións, aumenta a inmunidade local e iníciase o proceso de rexeneración.
Acupuntura- estimulación das terminacións nerviosas con agullas especiais. Mellora o metabolismo nas zonas afectadas, alivia a dor.
Terapia de ondas de choque- exposición a ondas de alta frecuencia. Permite iniciar procesos de recuperación natural.
Kinesiterapia- terapia do movemento. Pode ser activo (terapia de exercicio) e pasivo (masaxe, tracción). A terapia con exercicios fortalece os músculos das costas, o estiramento alivia a tensión e a dor. Selecciónase tendo en conta as características individuais do paciente.
Terapia manual e masaxe- impacto sobre os tecidos brandos e as articulacións co fin de restablecer o equilibrio no corpo e sincronizar os procesos. Restablecen a mobilidade e alivian a dor.
Gravado- pegado de xesos especiais na pel nos lugares nos que é necesario actuar sobre os receptores de estiramento e contracción dos músculos. Pode relaxarse e tonificar.
Recoméndase a un paciente nun período de dor aguda para aliviar a columna vertebral que utilice vendas e colares especiais ao redor do pescozo.
O efecto positivo do tratamento conservador conséguese en 2-3 meses. Se non hai ningún resultado, recoméndase a cirurxía ao paciente.
Métodos cirúrxicos para o tratamento da osteocondrose
A operación no caso de osteocondrose cervical é unha medida extrema para a que se requiren indicacións especiais. A operación recoméndase se:
- A dor non se pode aliviar mediante un tratamento terapéutico durante máis de 3 meses.
- Hai unha hernia de disco.
- A sensibilidade no membro desaparece
A rehabilitación postoperatoria tamén leva tempo e pode incluír tratamento terapéutico.
A osteocondrose cervical é unha enfermidade dexenerativa complexa. É imposible non tratalo. Estas discapacidades graves no sistema músculo-esquelético poden provocar discapacidade. A dor no pescozo pode volverse crónica, a osteocondrose esténdese a varias partes da columna vertebral. A prevención oportuna pode evitar o desenvolvemento desta enfermidade.
Profilaxe
Para manter a saúde da columna cervical, é necesaria unha actividade física diaria. A nutrición dos discos intervertebrais prodúcese en movemento, polo que é extremadamente necesaria. É importante que as cargas sexan óptimas e regulares.
Se o traballo está asociado a unha permanencia constante nunha posición estática, é necesario un quecemento periódico. E na casa despois dun día de traballo, podes tumbarte de costas por un tempo sobre unha superficie plana, colocando un rolo debaixo do pescozo. Este método axudará a restaurar a curvatura cervical da columna vertebral, eliminar a tensión muscular.
Na prevención da osteocondrose cervical, a postura correcta durante o sono é importante. Se unha persoa se levanta pola mañá cunha dor no pescozo, significa que os músculos non tiveron tempo para descansar e recuperarse. Aquí axudará unha almofada ortopédica, que se selecciona individualmente, durante 3-5 anos.















































